Инфаркт миокарда – гибель участка сердечной мышцы из-за недостаточной доставки к ней кислорода. В большинстве случаев это происходит из-за внезапно возникшей закупорки крупной коронарной артерии тромбом, который обычно возникает на поверхности разорвавшейся атеросклеротической бляшки. В ранние сроки инфаркта миокарда высока вероятность возникновения серьезных и угрожающих жизни осложнений. Кроме того, при быстром и качественном восстановлении просвета коронарной артерии удается спасти существенную часть сердечной мышцы и за счет этого уменьшить опасность неблагоприятного течения заболевания в будущем. Поэтому важнейшее значение имеет быстрое выявление признаков развивающегося инфаркта миокарда и своевременное обращение за медицинской помощью. На практике это означает, что при появлении определенных симптомов необходимо срочно вызвать бригаду Скорой медицинской помощи. Для инфаркта миокарда характерного возникновение боли или дискомфорта за грудиной, которые не проходят в покое и после приема нитроглицерина. Эти ощущения могут распространяться на шею, нижнюю челюсть, левую руку, под левую лопатку, в верхние отделы живота. Разобраться в ситуации и решить, что делать дальше, может специально обученный медицинский работник. Он зарегистрирует электрокардиограмму и, если результат укажет на прекращение кровотока по крупной коронарной артерии, выберет способ его восстановления. Это может быть, как немедленное введение лекарственного средства, разрушающего тромбы, так и срочная транспортировка в лечебное учреждение, где проходимость коронарной артерии будет восстановлена механическим способом и в сосуд установят специально разработанный каркас (стент). В любом случае из-за опасности серьезных осложнений лечение острого инфаркта миокарда проводится в специально созданных подразделениях лечебных учреждений.
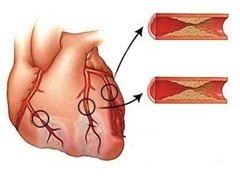














Инфаркт миокарда – как правило, проявление прогрессирования атеросклероза,
которые развивается во всех артериях человека. Поэтому после выписки повышенная угроза повторного возникновения осложнений, связанных с нарушением целостности атеросклеротических бляшек, приводящим к тромбозу, будет сохраняться долго. Поэтому очень важно не прекращать лечение, начатое в стационаре, и сосредоточить усилия на устранении факторов, способствующих прогрессированию атеросклероза (бросить курить, обеспечить регулярную физическую активность, соблюдение диеты, разработанной для таких случаев, избавиться от избыточной массы тела, поддерживать низкие значения холестерина в крови с помощью статинов, обеспечить стойкую нормализацию АД при наличии артериальной гипертонии, поддерживать нормальный уровень сахара в крови при наличии сахарного диабета). Кроме того, при обширном поражении сердечной мышцы и/или осложнениях инфаркта миокарда требуется дополнительное лечение. Известно, что преждевременное прекращение приема необходимых препаратов существенно увеличивает риск возникновения повторного инфаркта миокарда и смерти от ишемической болезни сердца. Соответственно, этого делать нельзя, не посоветовавшись с врачом.
Критерии ОИМ
Термин «инфаркт миокарда» используется при присутствии признаков некроза миокарда в клинической ситуации, указывающей на наличие ишемии миокарда. При этом для диагностики ИМ достаточно одного из следующих критериев.
- Повышение и/или снижение уровня биохимического маркера некроза миокарда в крови (предпочтительно сердечного тропонина, определенного высокочувствительным методом), если его концентрация как минимум в одной пробе крови превышает верхнюю границу нормы (ВГН), принятую в данной лаборатории (99-й перцентиль значений показателя в контрольной группе здоровых лиц при условии, что коэффициент вариации лабораторных определений не превышает 10%; при определении предела нормальных значений МВ КФК следует учитывать пол), и имеется как минимум одно из следующих свидетельств ишемии миокарда:
-
- клиническая картина ишемии миокарда;
- изменения ЭКГ, указывающие на появление ишемии миокарда (возникновение смещений ST—T, блокады ЛНПГ);
- появление патологических зубцов Q на ЭКГ;
- появление признаков потери жизнеспособного миокарда или нарушений локальной сократимости при использовании методик, позволяющих визуализировать сердце;
- выявление тромба в коронарной артерии при КАГ или патологоанатомическом исследовании.
- Сердечная смерть на фоне симптомов, позволяющих заподозрить ишемию миокарда, у больных с предположительно остро возникшим подъемом сегмента ST или остро возникшей блокадой ЛНПГ, в случаях, когда летальный исход наступил до появления возможности забора образцов крови или раньше, чем отмечается повышение уровня биохимических маркеров некроза в крови.
- По соглашению наличие ОИМ при ЧКВ констатируется при повышении сердечного тропонина >5 раз от ВГН у больных с исходно нормальными значениями этого показателя или при его повышении >20% от исходного, когда исходный уровень сердечного тропонина был повышен и стабилен или снижался, в сочетании как минимум с одним из следующих признаков: симптомы, предполагающие ишемию миокарда; новые ишемические изменения или новая блокада ЛНПГ на ЭКГ; ангиографическая потеря проходимости крупной коронарной артерии или боковой ветви, или феномен slow-/no-flow, или эмболизация; новая потеря жизнеспособного миокарда или новые зоны нарушения сократимости, выявленные при использовании методик, позволяющих визуализировать сердце.
- Тромбоз стента, приведший к ИМ, диагностируется при наличии соответствующих свидетельств при КАГ или патологоанатомическом исследовании при наличии ишемии миокарда в сочетании с подъемом и/или снижением уровня маркеров некроза миокарда в крови, когда как минимум одно значение превышает ВГН.
- По соглашению наличие ОИМ при операции КШ констатируется при повышении сердечного тропонина >10 раз от ВГН у больных с исходно нормальными значениями этого показателя в сочетании как минимум с одним из следующих признаков: новые патологические зубцы Q или новая блокада ЛНПГ на ЭКГ; ангиографически документированная новая окклюзия шунта или коронарной артерии; новая потеря жизнеспособного миокарда или новые зоны нарушения сократимости, выявленные при использовании методик, позволяющих визуализировать сердце.
Критерии ранее перенесенного ИМ
-
- Появление патологических зубцов Q на ЭКГ. Больной может помнить или не помнить предшествующие симптомы. Биохимические маркеры некроза миокарда могут нормализоваться в зависимости от времени, прошедшего после начала ИМ.
- Полученные с помощью визуализирующих методов свидетельства потери жизнеспособного миокарда в виде участка истончения стенки с нарушением локальной сократимости при отсутствии указаний на их неишемическую природу.
- Признаки перенесенного ИМ, выявленные при патологоанатомическом исследовании.
Особенности биохимической диагностики ИМ
Для диагностики ИМ следует использовать сердечные тропонины Т или I (предпочтительны высокочувствительные методы определения), а при их недоступности — определение массы МВ КФК. На активность МВ КФК или общую КФК можно ориентироваться только в случаях, когда определение сердечных тропонинов или массы МВ КФК недоступно.
Использование методов определения сердечного тропонина «обычной»
чувствительности. Первое определение должно быть выполнено при поступлении в стационар; при отсутствии клинически значимого повышения необходимо повторное определение через 6—9 ч, а при нормальных значениях у больных с сохраняющимся клиническим подозрением на ОКС — повторно через 12—24 ч.
Использование высокочувствительных методов определения сердечного тропонина.
Определение должно быть выполнено при поступлении в стационар, через 3—6 ч после появления симптомов (или после первого определения, если нет точных сведений о времени появления симптомов), а при нормальных значениях у больных с сохраняющимся клиническим подозрением на ОКС и в более поздние сроки заболевания. Предложены алгоритмы диагностики и/или исключения острого ИМ на основании двух определений с интервалом в 1 и 3 ч. Уровень сердечного тропонина в крови и величина его изменения при повторном определении, достаточные для диагностики острого ИМ, зависят от метода определения.
Если уровень сердечного тропонина в крови остается повышенными после недавно перенесенного ИМ, диагноз повторного ИМ выставляют при подъеме сердечного тропонина не менее чем на 20% от уровня, отмеченного сразу после ангинозного приступа (при условии, что временной интервал до повторного забора крови составляет как минимум 3—6 ч).
Клиническая классификация типов ИМ
Тип 1. ИМ, развившийся без видимых причин (спонтанно), в результате первичного
нарушения коронарного кровотока, обусловленного образованием эрозии, разрыва, трещины или диссекции АБ с появлением тромба в просвете коронарной артерии.
Тип 2. ИМ, развившийся в результате ишемии, связанной с повышением потребности миокарда в кислороде и/или уменьшения его доставки к миокарду, например, при спазме или эмболии КА, анемии, нарушениях ритма сердца, анемии, дыхательной недостаточности, АГ или гипотензии.
Тип 3. Сердечная смерть на фоне симптомов, позволяющих заподозрить ишемию миокарда, у больных с предположительно остро возникшим подъемом сегмента ST или остро возникшей блокадой ЛНПГ, в случаях, когда летальный исход наступил до появления возможности забора образцов крови или раньше, чем отмечается повышение уровня биохимических маркеров некроза в крови.
Тип 4а. ИМ, связанный с процедурой ЧКВ.
Тип4б. ИМ, связанный с тромбозом коронарного стента, документированным при КАГ или патологоанатомическом исследовании.
Тип 5. ИМ, связанный с операцией КШ.
Причины повышения уровня сердечных тропонинов в крови
Повреждение кардиомиоцитов, связанное с первичным (спонтанным) острым нарушением коронарного кровотока
- Разрыв атеросклеротической бляшки
- Образование тромба в просвете коронарной артерии
Повреждение кардиомиоцитов, связанное с ишемией миокарда, возникшей из-за повышения потребности миокарда в кислороде и/или уменьшения его доставки к миокарду
- Тахи- или брадиаритмии, блокада сердца.
- Расслоение аорты или тяжелый порок аортального клапана.
- Гипертрофическая кардиомиопатия.
- Кардиогенный, гиповолемический или септический шок.
- Тяжелая дыхательная недостаточность.
- Выраженная анемия.
- АГ
- Спазм коронарной артерии.
- Эмболия в коронарную артерию или васкулит.
Повреждение кардиомиоцитов, не связанное с ишемией миокарда
- Травма сердца (контузия, операция, абляция, ЭС, разряды дефибриллятора и пр.).
- Воспалительные заболевания (миокардит, вовлечение миокарда при эндокардите или перикардите).
- Кардитоксическое воздействие лекарств и токсинов.
Повреждение миокарда вследствие нескольких причин или неустановленной этиологии
- СН (острая и хроническая).
- Стрессорная кардиомиопатия (Такоцубо).
- Тяжелая ТЭЛА или ЛГ.
- Сепсис и крайне тяжелое состояние больного.
- Почечная недостаточность.
- Тяжелое острое неврологическое заболевание (например, инсульт, субарахноидальное кровоизлияние).
- Инфильтративное заболевание (амилоидоз, гемохроматоз, саркоидоз, склеродермия).
- Обширные ожоги.
- Очень интенсивная ФН.
Заболевания и состояния, затрудняющие ЭКГ диагностику ИМпST.
- Синдром ранней реполяризации желудочков сердца.
- Блокада ЛНПГ.
- Возбуждение желудочков сердца по дополнительному проводящему пути.
- ГЛЖ.
- Синдром Бругада.
- Перикардит, миокардит.
- ТЭЛА.
- Субарахноидальное кровоизлияние.
- Метаболические нарушения (например, гиперкалиемия).
- Кардиомиопатия.
- Холецистит.
- Сохраняющиеся изменения ЭКГ, свойственные молодому возрасту.
- Неправильное наложение электродов.
- ИМ в анамнезе с формированием патологических зубцов Q и/или сохраняющимся подъемом ST (например, хроническая аневризма ЛЖ).
- Ритм сердца, навязанный с помощью ЭС желудочков.
Оценка прогноза больного ИМпST в ранние сроки заболевания.
Таблица 2. Классы тяжести по Killip и Kimball (1967)
| Класс I | Клинические признаки сердечной недостаточности (в том числе хрипы в легких и III-й тон сердца) отсутствуют |
| Класс II | Влажные хрипы выслушиваются менее, чем над 50% области легких. Может присутствовать тахикардия, III-й тон сердца. |
| Класс III | Отек легких. Влажные хрипы выслушиваются более, чем над 50% области легких. |
| Класс IV | Кардиогенный шок. |
Медикаментозное лечение ИМпST
Таблица 1. Блокаторыбета-адренергических рецепторов при ИМпST
| Препарат | Доза^ |
| Лечение с 1-х суток заболевания | |
| Метопролол** | В/в медленно под контролем ЭКГ и АД по 5 мг 2-3 раза с интервалом как минимум 2 мин; через 15 мин после в/в введения внутрь до 50 мг каждые 6 ч в течение 48 ч, затем 2-3 раза/сут при применении меторолола сукцината или 1 раз/сут для пролонгированных лекарственных форм. |
| Пропранолол** | В/в медленно под контролем АД и ЭКГ в дозе 0,1 мг/кг за 2-3 приема с интервалами как минимум 2-3 мин; через 4 часа после в/в введения внутрь, обычная поддерживающая доза до 160 мг/сут за 4 приема. |
| Эсмолол | В/в инфузия под контролем ЭКГ и АД; нагрузочная доза 0,5 мг/кг в течение 1 мин, затем 0,05 мг/кг/мин в течение 4 мин, при недостаточном эффекте увеличение скорости инфузии на 0,05 мг/кг/мин каждые 4 мин вплоть до 0,3 мг/кг/мин; если необходим более быстрый эффект, перед 2‑м и 3-м увеличением дозы можно ввести дополнительные болюсы по 0,5 мг/кг. Гемодинамический эффект сохраняется 20–30 мин после прекращения введения. При переходе на прием других бета-адреноблокаторов внутрь через 1 ч после их первого назначения необходимо снизить дозу эсмолола на 50%; обычно эсмолол отменяют после перорального приема второй дозы бета-адреноблокатора, если за это время поддерживались надлежащие ЧСС и АД. |
| Лечение с более отдаленных сроков заболевания^^ & | |
| Карведилол# ** | Внутрь; начальная доза 3,125-6,25 мг 2 раза/сут, при хорошей переносимости увеличение дозы с интервалом 3–10 суток до 25 мг 2 раза/сут. |
| Метопролол** | Внутрь; обычная поддерживающая доза до 200 мг за 2-3 приема (та же доза однократно при использовании пролонгированных лекарственных форм). |
| Пропранолол** | Внутрь; обычная поддерживающая доза до 160 мг/сут за 4 приема, при хорошей переносимости может быть увеличена. |
Примечания: в пределах одной группы лекарственные средства перечислены по алфавиту; лечение бета-адреноблокаторами, начатое в первые сутки заболевания, при отсутствии противопоказаний должно продолжаться неопределенно долго; указаны ориентировочные дозы, которые могут быть меньше или несколько выше в зависимости от индивидуальной переносимости и клинического эффекта у конкретного больного;
могут использоваться и другие препараты в надлежащих дозах, не обладающие внутренней симпатомиметической активностью;
свидетельство положительного влияния на выживаемость получено у больных с существенно нарушенной сократительной функцией ЛЖ (ФВ ≤40%);
положительное влияние на выживаемость больных с ХСН при существенно нарушенной сократительной функции ЛЖ показано для бисопролола в целевой дозе 10 мг 1 раз в сутки, карведилола в целевой дозе 25 мг 2 раза в сутки и метопролола сукцината пролонгированного действия в целевой дозе 200 мг 1 раз в сутки.
Таблица 2. Блокаторы ренин-ангиотензин-альдостероновой системы при ИМпST
| Препарат | Доза^ |
| ИАПФ: лечение с 1-х суток заболевания | |
| Каптоприл | Внутрь; первая доза6,25 мг, через 2 часа 12,5 мг, через 10-12 часов 25 мг; целевая доза 50 мг 2-3 раза/сут. |
| Лизиноприл | Внутрь; первая доза 5 мг, через 24 ч – 5 мг; целевая доза 10 мг 1 раз в сутки. |
| Зофеноприл | Внутрь; первая доза 7,5 мг, через 12 ч еще 7,5 мг, затем при систолическом АД >100 мм рт. ст. удвоение дозы каждые 12 ч до 30 мг 2 раза/сут; возможен более медленный режим титрования дозы – 7,5 мг 2 раза/сут в 1–2-е сутки, 15 мг 2 раза/сут на 3–4-е сутки, затем 30 мг 2 раза/сут. |
|
ИАПФ: лечение с более отдаленных сроков заболевания |
|
| Каптоприл | Внутрь; целевая доза 50 мг 3 раза в сутки. |
| Периндоприл | Внутрь; 8 мг 1 раз/сут. |
| Рамиприл | Внутрь; начальная доза 1,25-2,5 мг; целевая доза 5 мг 2 раза/сут. |
| Трандолаприл | Внутрь; начальная доза 0,5-1 мг; целевая доза 4 мг 1 раз/сут. |
| Эналаприл | Внутрь; начальная доза per2,5 мг; целевая доза 10 мг 2 раза/сут. |
|
Блокаторы рецептора ангиотензина II |
|
| Валсартан | Внутрь; первая доза 20 мг с постепенным увеличением до 160 мг 2 раза/сут. |
|
Антагонисты альдостерона |
|
| Эплеренон | Внутрь при уровне креатинина в крови у мужчин <2,5 мг/дл (220 мкмоль/л), <2,0 мг/дл (177 мкмоль/л) у женщин и уровень калия к крови <5 ммоль/л; первая доза 25 мг 1 раз/сут, при хорошей переносимости у больных, не принимающих амиодарон, дилтиазем или верапамил, в ближайшие 4 недели увеличение дозы до 50 мг 1 раз/сут. |
Примечания:
в пределах одной группы лекарственные средства перечислены по лфавиту; лечение иАПФ ледует начать как можно раньше (с первых часов заболевания), как только стабилизируется гемодинамика (в частности, САД станет не <100 мм рт.ст.) и при отсутствии противопоказаний продолжать неопределенно долго;
особенности подбора дозы у конкретного больного зависят от реакции АД, уровня креатинина и калия в крови; если достичь целевой дозы препарата не удается, следует использовать максимально переносимую дозу;
доказательства пользы получены у больных с существенной сократительной дисфункцией ЛЖ (СН и/или ФВ <40%);
при недоступности эплеренона можно использовать спиронолактон в тех же дозах.
Таблица 3. Антитромботические препараты при ИМпST
| Препарат | Рекомендации по применению |
| Антиагреганты | |
| АСК** | Внутрь; у ранее регулярно не принимавших первая доза 250 мг (разжевать и проглотить), со 2-х суток по 75-100 мг 1 раз/сут. |
| Клопидогрел** | Сопровождение первичного ЧКВ: внутрь; первая доза 600 мг (как можно быстрее), затем 75 мг 1 раз/сут (после стентирования у больных без высокого риска кровотечений на 2-7-е сутки возможно применение в дозе 150 мг 1 раз/сут).
Сопровождение ТЛТ: внутрь; первая доза 300 мг или 75 мг у больных старше 75 лет, со 2-х суток по 75 мг 1 раз/сут. Сопровождение ЧКВ вскоре после ТЛТ:в первые 24 ч от введения тромболитика не получившим нагрузочной дозы клопидогрела** принять 300 мг; после 24 ч от введения тромболитика не получившим нагрузочной дозы клопидогрела** принять 600 мг, получившим нагрузочную дозу 300 мг в первые сутки принять еще 300 мг Отсутствие реперфузионного лечения: внутрь; 75 мг 1 раз/сут; перед ЧКВ в более поздние сроки заболевания нагрузочная доза 600 мг. |
| Тикагрелор | Сопровождение первичного ЧКВ: внутрь; первая доза 180 мг, через 12 часов по 90 мг 2 раза/сут (можно использовать у получивших нагрузочную дозу клопидогрела**). |
|
Блокаторы ГП IIb/IIIa рецепторов тромбоцитов (используются для сопровождения ЧКВ) |
|
| Руциромаб (Монофрам®) | В/в; 0,25 мг/кг в течение 3-5 мин за 10-30 мин до ЧКВ. |
|
Антикоагулянты для парентерального введения^^ |
|
| Нефракционированный гепарин
(гепарин натрия)** |
Сопровождение ТЛТ и другие показания к использованию лечебных доз антикоагулянтов: внутривенно; болюсом 60 ЕД/кг (максимально 4000 ЕД) сразу вслед за этим постоянная инфузия 12 ЕД/кг/ч (максимально 1000 ЕД/ч), в последующем подбор дозы, обеспечивающей увеличение АЧТВ до 50-70 секунд или в 1,5–2 раза выше контрольной величины для конкретной лаборатории (верхняя граница нормы или среднее нормальное значение у здоровых лиц); при сочетании с ТЛТ АЧТВ следует определить через 3, 6, 12 и 24 часа после начала инфузии НФГ**, длительность инфузии 24-48 часов.
Сопровождение ЧКВ: в/в болюсом 70-100 ЕД/кг, при необходимости повторно с целью поддерживать активированное время свертывания крови 250-350 сек; в сочетании с блокаторами гликопротеина IIb/IIIa тромбоцитов первый болюс 50-60 ЕД/кг, при необходимости повторно с целью поддерживать активированное время свертывания крови 200-250 сек. Первое определение АВС через 2-5 мин после болюса НФГ, затем каждые 20-30 мин на протяжении всей процедуры ЧКВ. При необходимости дополнительные болюсные введения НФГ 20 МЕ/кг. Применение НФГ** прекращается после успешного окончания процедуры. Устройство для введения катетеров может быть удалено из бедренной артерии через 4-6 ч при значениях АВС ≤150 с или раньше, если используется доступ через лучевую артерию. Профилактика венозного тромбоза и ТЭЛА: под кожу живота 5000 ЕД 2-3 раз/сут, если нет необходимости в более высоких дозах антикоагулянтов (контроля АЧТВ не требуется). |
| Бивалирудин | Сопровождение первичного ЧКВ: в/в болюсом 0,75 мг/кг с последующей инфузией1,75 мг/кг/ч во время процедуры (при необходимости инфузию можно продолжить в той же дозе в течение 4 ч, а затем в дозе 0,25 мг/кг/ч вплоть до 12 ч); при сниженном клиренсе креатинина скорость инфузии следует уменьшить в соответствии с инструкцией к препарату. У больных с клиренсом креатинина 30-59 мл/мин размер болюса остается прежним, а скорость инфузии следует уменьшить до 1,4 мг/кг/ч; у больных с клиренсом креатинина <30 мл/мин или находящихся на диализе, бивалирудин противопоказан. |
| Эноксапарин натрия** | Сопровождение ТЛТ (у мужчин с уровнем креатинина в крови <2,5 мг/дл (221 мкмоль/л) и женщин с уровнем креатинина в крови <2,0 мг/дл (177 мкмоль/л): в/в болюс 30 мг; через 15 мин п/к живота в дозе 1 мг/кг 2 раза/сут до 8-го дня болезни или выписки из стационара, если она произошла раньше (первые 2 дозы для п/к введения не должны превышать 100 мг). У лиц ≥75 лет первоначальная в/в доза препарата не вводится, а поддерживающая уменьшается до 0,75 мг/кг (первые 2 дозы не должны превышать 75 мг). При сниженной функции почек (клиренс креатинина <30 мл/мин) препарат вводится п/к в дозе 1 мг/кг один раз/сут вне зависимости от возраста.
Сопровождение первичного ЧКВ: в/в болюсом 0,5 мг/кг, при процедуре длительностью более 2 часов дополнительный болюс 0,25 мг/кг. ЧКВ на фоне начатого введения лечебных доз эноксапарина натрия**: если после п/к инъекции препарата прошло не более 8 ч, дополнительного введения антикоагулянтов не требуется (если была сделана только одна подкожная инъекция эноксапарина натрия** – перед процедурой ввести в/в болюсом 0,3 мг/кг), после 12 ч от последней инъекции вовремя ЧКВ можно использовать любой антикоагулянт (в том числе эноксапарин натрия** в/в болюсом в дозе 0,5-0,75 мг/кг). Устройство для введения катетеров может быть удалено из бедренной артерии через 6-8 ч после последней п/к инъекции эноксапарина натрия** и через 4 ч после в/в введения препарата. Профилактика венозного тромбоза и ТЭЛА: под кожу живота, 40 мг 1 раз/сут (если нет необходимости в более высоких дозах антикоагулянтов). |
| Фондапаринукс натрия | Сопровождение ТЛТ стрептокиназой или отсутствие реперфузионного лечения (у больных с уровнем креатинина в крови <3,0 мг/дл или265 мкмоль/л): в/в болюсом 2,5 мг; со 2-х суток п/к живота в дозе 2,5 мг 1 раз/сут до 8-го дня болезни или выписки из стационара, если она произошла раньше. Противопоказан при клиренсе креатинина <20 мл/мин.
Профилактика венозного тромбоза и ТЭЛА: под кожу живота 2,5 мг 1 раз/сут (если нет необходимости в более высоких дозах антикоагулянтов). |
Таблица 4. Антитромботическая терапия при различных подходах к реперфузионному лечению ИМ п ST
| Способ реперфузионного лечения | Антитромботическое лечение |
| Тромболитическая терапия фибрин-специфичным тромболитиком | АСК** + клопидогрел**
+ парентеральное введение антикоагулянта: — оптимально: подкожные инъекции эноксапарина натрия** до 8 суток, более ранней выписки из стационара или успешного ЧКВ; — при существенно нарушенной функции почек, высоком риске кровотечения: в/в инфузия НФГ** 24-48 час с подбором дозы под контролем АЧТВ |
| Тромболитическая терапия проурокиназой рекомбинантной | АСК** + клопидогрел** + в/в инфузия НФГ** 24-48 час с подбором дозы под контролем АЧТВ |
| ЧКВ вскоре после тромболитической терапии |
— в первые 24 ч от введения тромболитика не получившим нагрузочной дозы клопидогрела принять 300 мг — после 24 ч от введения тромболитика не получившим нагрузочной дозы клопидогрела** принять 600 мг, получившим нагрузочную дозу 300 мг в первые сутки принять еще 300 мг
— если начата в/в инфузия НФГ**, во время процедуры использовать обычные в/в болюсы НФГ** под контролем активированного времени свертывания крови; — если начато подкожное введение эноксапарина натрия**, в пределах 8 ч после подкожной инъекции при ЧКВ дополнительных антикоагулянтов не вводить; в пределах 8-12 ч после подкожной инъекции или если была сделана только одна подкожная инъекция эноксапарина натрия** – перед процедурой ввести в/в болюсом 0,3 мг/кг; после 12 ч от последней инъекции во время ЧКВ можно использовать любой антикоагулянт; — если начато подкожное введение фондапаринукса натрия, во время процедуры использовать стандартные в/в болюсы НФГ. |
| Первичное ЧКВ | АСК** + тикагрелор или клопидогрел** (при невозможности использовать тикагрелор)
+ во время процедуры в/в инфузия бивалирудина или в/в болюс(ы) эноксапарина натрия** или в/в болюс(ы) НФГ** под контролем АВС (при невозможности использовать бивалирудин или эноксапарин натрия**) ± в отдельных случаях в/в введение блокатора ГПI Ib/IIIa тромбоцитов |
| Отсутствие реперфузионного лечения | АСК** + клопидогрел** + подкожные инъекции фондапаринукса натрия** до 8 суток, более ранней выписки из стационара или успешного ЧКВ, если нет существенно нарушенной функции почек, высокого риска кровотечения. При недоступности фондапаринукса – эноксапарин натрия**. |
Алгоритм выбора антитромботического лечания больных ИМпST в сочетании с фибрилляцией предсердий.
Примечания. ОАК – пероральные антикоагулянты, А – АСК, К – клопидогрел. При коронарном стентировании у больных с низким риском инсульта (сумма баллов по шкале CHA2DS2-VASc 1 у мужчин или 2 у женщин) альтернативой тройной антитромботической терапии может служить сочетание АСК с клопидогрелом (без использования ОАК).
при очень высоком ишемическом риске можно рассмотреть продление тройной антитромботической терапии вплоть до 1 года (имплантация стентов, выделяющих лекарство, первой генерации, стентирование ствола левой коронарной артерии, проксимального стеноза ПМЖК, бифуркационного стеноза, повторный ИМ, большая сумма баллов по шкале GRACE и другие);
при очень высоком риске коронарных осложнений возможно продление двойной антитромботической терапии за пределы 1 года (например, при стентировании ствола левой коронарной артерии, проксимального бифуркационного стеноза, при повторном ИМ).
Вторичная профилактика ИМ
| Вмешательство | Цель |
| Отказ от курения | Полное прекращение курения.
Избегать пассивного курения. |
| Нормализация АД | АД должно быть <140 (и не ниже 110)/90 мм рт. ст). Для медикаментозной коррекции АД предпочтительны бета-адреноблокаторы и/или иАПФ. |
| Нормализация МТ | ИМТ 18,5-24,9 кг/м2 (Ограничение калорий при ИМТ >30 кг/м2).
Окружность талии: для женщин <80-88 см, для мужчин <94-102 см |
| Контролируемые ФН | При отсутствии противопоказаний – аэробная физическая активность умеренной интенсивности, по крайней мере, в течение 30 мин не менее 5 дней в неделю. Показано участие в программах по физической реабилитации. |
| Нормализация липидного обмена | Снижение ХС ЛНП <70 мг/дл (1,8 ммоль/л).
Препаратами выбора для снижения уровня ХС являются статины, которые следует использовать неопределенно долго. |
| Лечение СД | Уровень HbA1с ≤7,0%. |
| Антиагреганты | АСК** 75-100 мг 1 раз/сут неопределенно долго в сочетании с клопидогрелом** 75 мг 1 раз/сут или тикагрелором 90 мг 2 раза/сут вплоть до 1 года после ЧКВ со стентированием (с обязательным минимумом в 1 месяц после установки голометаллического стента и 3-6 месяцев после установки стента, выделяющего лекарства). После тромболитической терапии и у больных, не получивших реперфузионного лечения, вплоть до 1 года с обязательным минимумом 14 дней – 1 месяц (вплоть до выписки из стационара).
При невозможности применения АСК** из-за аллергии или возникновения выраженных желудочно-кишечных расстройств может рассматриваться неопределенно долгий прием клопидогрела**. |
| Антикоагулянты | У больных с показаниями к длительному применению антикоагулянтов следует использовать сочетание АСК** с антагонистом витамина К (варфарином**) с целевыми значениями МНО 2,5-3 или монотерапию антагонистом витамина К с целевым МНО 2,5-3,5 (при высоком риске кровотечения 2-3).
После коронарного стентирования у больных с показаниями к длительному применению антикоагулянтов в течение 1-6 месяцев использовать тройную антитромботическую терапию (сочетание АСК**, клопидогрела** и антагониста витамина К с целевым МНО 2-2,5). У отдельных больных с низким риском кровотечений, не имеющих показаний к длительному использованию антикоагулянтов, может быть оправданным сочетание АСК**, клопидогрела** и низкой дозы рикароксабана** (2,5 мг 2 раза/сут) |
| Блокаторы бета-адренергических рецепторов | У больных, не имеющих противопоказаний, могут использоваться неопредленно долго, в особенности при сниженной сократимости ЛЖ. Предпочтение отдается препаратам селективного действия. |
| Ингибиторы АПФ | Следует использовать у неопределенно у всех больных, перенесших ИМпST и не имеющих противопоказаний к иАПФ. Предпочтение следует отдавать лекарственным средствам и дозам с доказанным положительным влиянием на прогноз (прежде всего – на смертность) у больных, перенесших ИМ. |
| Блокаторы рецептора ангиотензина II | У больных с клиническими проявлениями СН и/или ФВ ≤40% вместо ИАПФ может использоваться валсартан, особенно если имеется непереносимость ИАПФ. |
| Антагонисты альдостерона | У больных с ФВ ≤40% в сочетании с признаками СН или СД следует использовать эплеренон при условии, что уровень креатинина в крови у мужчин <2,5 мг/дл (220 мкмоль/л), <2,0 мг/дл (177 мкмоль/л) у женщин, а уровень калия к крови <5 ммоль/л. У принимающих эплеренон необходимо регулярно контролировать уровень калия в крови. Альтернативой эплеренону может быть спиронолактон**. |